HERRAMIENTAS PRÁCTICAS PARA CUIDADORES: CONVIVENCIA EN CASA
María Congost y Miguel Ángel Maroto- Herramientas prácticas para cuidadores: convivencia en casa.
Presenciar la demencia de un padre, madre o compañero de vida es una de las situaciones más duras que podemos vivir como adultos.
De repente, esa persona fuerte y capaz se vuelve vulnerable y empieza a hacer cosas raras: comienza a perder la memoria o se pierde en el vecindario.
Nos preguntaremos cómo va a evolucionar nuestro ser querido, nos enfadaremos cuando diga cosas inapropiadas pero, ante todo, nos dará una pena terrible que no nos reconozca a nosotros, o a sus nietos… y que deje de ser la persona que era.
Como cuidadores, una de las situaciones con las que tenemos que lidiar cada día son los problemas conductuales. Aunque son consecuencias habituales de las demencias se las suele relacionar menos con ellas que la pérdida de memoria, por ejemplo.
Como vamos a ver, entre los problemas conductuales están la agitación, la agresividad (verbal y física), la apatía o incluso síntomas psicóticos (como oír voces o ver imágenes irreales).
EJEMPLOS DE PROBLEMAS DE CONDUCTA:
- Pilar habla mucho, se está todo el día moviendo y cogiendo todo lo que tiene delante.
- Margarita sigue a su marido constantemente por la casa y, además, oye voces.
- Miguel ve unos muñequitos siempre antes de dormir.
- Sandra no se quiere levantar de la cama o se pasa la vida mirando a la pared.
- Y Paco, que antes era un amor de persona, ahora a la mínima se enfada, tira cosas y responde fatal.
Todas estas conductas son compañeras no deseadas del proceso de demencia.
En Ahora Centros Madrid, ubicado en C/ Agustín de Foxá, 25 Entreplanta, ofrecemos una variedad de actividad cognitiva para adultos mayores. Contáctanos al 91 323 55 05 o por WhatsApp al 661 48 94 76, o escríbenos a info@ahoracentros.es para obtener más información.
¿POR QUÉ SE COMPORTAN ASÍ?, ¿POR QUÉ TIENEN ESTAS CONDUCTAS?
Hay diversos factores.
A. FACTORES DE LOS CUIDADORES.
- Formas inadecuadas de comunicación con el enfermo:
- Hablar demasiado alto.
- Repetir las cosas demasiadas veces.
- Hablarles como si fueran niños.
- Quejarse de que antes hacían una tarea perfectamente y ya no saben hacerla.
- Reñirles por mancharse, etc.
Esas críticas, aunque son comprensibles por la situación de presión del cuidador, pueden incrementar la aparición de problemas de conducta en el paciente.
- Distrés (estrés negativo) debido a problemas de salud en el cuidador; motivados por la preocupación respecto a la enfermedad o por una pobre calidad en la relación con el paciente.
- Prisa, rutinas poco predecibles: seguir el adagio “vísteme despacio que tengo prisa”.
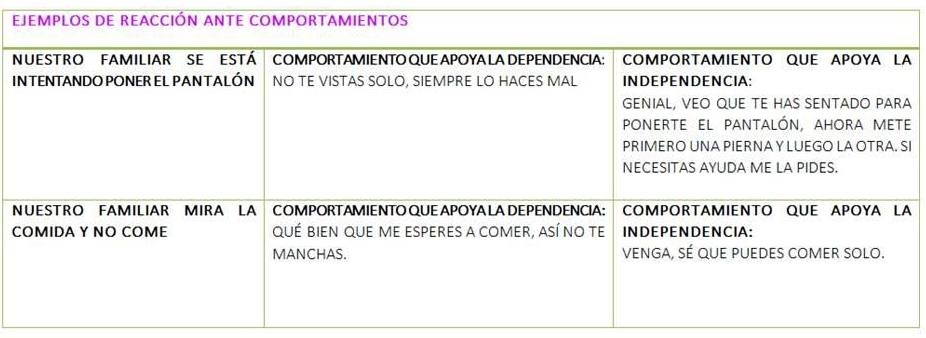
- Altas expectativas: es normal mancharse, que se les olviden las cosas, que sientan miedo… pero hay que intentar darles la máxima autonomía porque favorece su autoestima.
LA IMPORTANCIA DE DAR AUTONOMÍA
¿Qué ocurre si no damos autonomía al enfermo? Que se genera una discapacidad aún mayor.
El exceso de sobreprotección implica que nuestro familiar sea más dependiente, es decir, aunque es capaz de hacer más cosas no las hace porque no le dejamos.
- Por ejemplo, si se le cae la comida y desde entonces nosotros le damos de comer difícilmente volverá a comer solo aunque aún pueda.
- Si al vestirse, le cuesta elegir lo que ponerse y se lo elegimos nosotros, no volverá a hacerlo solo. ¿Cómo podemos ayudarle? Por ejemplo, facilitándoselo dándole a elegir entre sólo dos opciones diferentes: escoger entre los zapatos negros o los marrones.
Cuida y estimula tu mente con nuestras actividad cognitiva para adultos mayores en Ahora Centros Madrid, situado en C/ Agustín de Foxá, 25 Entreplanta. Llámanos al 91 323 55 05 o envíanos un mensaje por WhatsApp al 661 48 94 76 para conocer cómo podemos ayudarte. También puedes escribirnos a info@ahoracentros.es.
B. FACTORES DEL AMBIENTE.
- Desorden, demasiadas cosas en la casa: muchas fotos, muchos cuadros, muchas figuritas, muchas alfombras que hacen difícil transitar.
- Nivel de ruido: mucha gente preguntando, exigiendo, pedirle cosas demasiado complejas.
- Demasiado calor o frío en la casa.
- Mucho o poco estímulo: el ejemplo más típico de una persona poco estimulada es la que pasa el día viendo la tele.
C. FACTORES DEL ENFERMO.
Puede haber elementos que favorezcan las conductas inadecuadas:
- Dolor físico.
- Problemas de sueño.
- Nutrición inadecuada.
- Padecer otras enfermedades.
- Disfunción ejecutiva.
- Problemas de sueño.
- Deshidratación (se les olvida beber).
- Falta de actividad mental y física.
- Riesgo de caídas, con las delicadas consecuencias para una persona en estas condiciones.
- Miedo, sensación de pérdida de control y de significado vital.
Descubre nuestras actividad cognitiva para adultos mayores en Ahora Centros Madrid, C/ Agustín de Foxá, 25 Entreplanta. Llama al 91 323 55 05, escribe por WhatsApp al 661 48 94 76 o visita info@ahoracentros.es para saber más.
¿PUEDO PREVENIR ESTAS CONDUCTAS?
Para los cuidadores es importante reflexionar cuándo y cómo ocurren estas conductas indeseadas.
- ¿Cuál es la conducta? Describe la forma de comportarse.
- ¿Cuándo ocurre esa conducta?
- ¿Es en un sitio en concreto?
- ¿Puedes reconocer algún patrón repetitivo? Si aparece en algún momento concreto del día, por ejemplo si ocurre durante las comidas, al ponerse la ropa, al asearse, etc.
- ¿Con quién estaba el enfermo y cómo reaccionó?
- ¿Qué ocurrió justo antes de que apareciese el comportamiento problemático?
- ¿Dónde estabas?, ¿estabas con él o estaba otra persona?
- ¿Había algún tipo de estimulación? La televisión, mucho ruido, gente…
- ¿Por qué te hace sentirte mal o triste lo ocurrido?
- ¿Cómo te gustaría que cambiase la conducta?
- ¿Cómo considerarías que se ha solucionado el problema?, ¿es realista?
De lo que se trata, en suma, es de:
- Conocer qué sucede antes de la conducta: estímulos molestos u amenazantes, poca estimulación, tareas demasiado complejas, necesidades no cubiertas, desorientación, alteración de las rutinas, dolores, molestias…,
- Qué conducta ocurre.
- Qué sucede después de ésta (le damos atención, le hemos premiado…)
Pulsa para ver todo lo que hacemos por ti
PLAN PARA CUIDADORES
1. ESTABLECE RUTINAS
Organicemos la jornada con rutinas predecibles, con todos los días similares y actividades programadas sencillas.
Mañana:
- Hagamos las actividades más movidas en el centro del día, no por la tarde o noche. Nos podemos ayudar de calendarios y horarios diarios, para que lo puedan consultar y no tengan que preguntar qué toca.
- Por las mañanas las personas con demencia suelen experimentar niveles de estrés bajos. Si no se gestionar de una forma adecuada, el estrés puede ir acumulándose a lo largo del día.
- Si se supera un determinado umbral de estrés, de modo que la persona ya no lo controla, es más frecuente que aparezcan comportamientos problemáticos (agitación, ira o llanto).
Tarde y noche.
Dejemos las tareas más tranquilas y relajantes para esas horas, para ir preparándole para el descanso.
- Podemos establecer una rutina de sueño.
- Nada de café por la tarde.
- Nada de siestas largas.
- Hagamos actividades tranquilas: poner música tranquila, cenar pronto, etc.
2. MANTÉN UN AMBIENTE TRANQUILO
Según avanza la demencia, la persona que la sufre es cada vez menos capaz de manejar el estrés.
- Algo que inicialmente puede no molestarle (por ejemplo, dos personas hablando a la vez, situación de cansancio o fatiga, ruidos, etc.) se convierte en una amenaza para él, así que habrá que reducir estas situaciones.
- Deberemos mover elementos peligrosos, que se puedan romper o que le sobreestimulen (por ejemplo, quitar las cosas de colores demasiado llamativos o que le alteren). Dejar un ambiente lo más sencillo posible es lo más deseable.
- Podemos poner etiquetas a los armarios y cajones con su contenido: tazas, platos, cosas del desayuno, pantalones, camisetas… y quitar todo aquello que no sea necesario y así reducir la confusión.
- Si hemos identificado situaciones estresantes vamos a evitarlas:
- Si no le gusta una colonia, no la usemos.
- Si no le gusta ducharse por la noche, hagámoslo mejor por la mañana.
- Si la sopa se le cae, podemos optar por texturas más sólidas como el puré, por ejemplo.
IDEAS DE ACTIVIDADES POSITIVAS Y CON BUENOS RESULTADOS.
¿QUÉ LE GUSTA HACER?
Al planificar actividades para una persona con demencia hay que centrarse en la persona, la actividad, el enfoque y el lugar.
- Hay que considerar las habilidades y capacidades de la persona. Piensa en optar por las actividades que la persona siempre ha disfrutado, adaptándolas, según sea necesario, para que coincida con las capacidades actuales de la persona.
- Hay que prestar especial atención a aquello con lo que disfruta la persona actualmente.
- Hay que ser consciente de los problemas físicos. ¿Él o ella se cansa rápidamente o tiene dificultades para ver, escuchar o realizar movimientos simples? Si es así, es posible que desee evitar ciertas actividades.
QUE SEA PARTE DE LA FAMILIA Y SE SIENTA VALIOSO.
Es importante la participación en la vida diaria.
Las actividades que ayudan al individuo a sentirse como una parte valiosa de la familia, como poner la mesa, limpiar encimeras o vaciar los cestos de basura, pueden proporcionar una sensación de éxito y logro.
Hay que pensar qué es lo que puede hacer o qué le apetece hacer:
- Por ejemplo, para poner la mesa, si no llega a los armarios se le puede dejar la vajilla en una superficie segura y que se ocupe de llevarla a la mesa e intente colocarlos en su sitio, aunque no lo haga perfecto.
- Puede limpiar cristales grandes habiéndole dejado el material preparado y una muestra de los pasos que hay que hacer.
- Es posible que le guste regar las plantas u organizar libros por colores en la estantería.
- Puede disfrutar con actividades relacionadas con su antigua vida laboral.
- Un ex empleado de oficina puede disfrutar actividades que involucren la organización, como hacer una lista de la compra.
- Un agricultor o jardinero puede disfrutar trabajando en jardinería, podando plantas, quitando hojas muertas, abonando…
- Busque sus favoritos:
- La persona que siempre disfrutaba de beber café y de leer el periódico aún puede encontrar estas actividades agradables, incluso si él o ella ya no es capaz de entender completamente lo que dice el periódico.
- Ojo: cuidado que no se estrese con las noticias, pero por ejemplo, siempre puede mirar las páginas culturales, de ciencia o de deporte.
- Cambia las actividades según sea necesario. Trata de ser flexible y de reconocer los cambios de intereses y habilidades de la persona.
JUEGOS
Quizá sea interesante para él o ella jugar a las cartas, al dominó, a la oca, al parchís o hacer fichas de estimulación cognitiva para mantener las facultades. Otras actividades pueden ser:
- Podemos enseñarle una carta de una baraja, repetírsela varias veces, describirla o que nos la describan y luego esconderla en la baraja. Nuestro mayor deberá está atento y decirnos cuándo ve la carta mientras le enseñamos las cartas una a una.
- Podemos pedirle que busque cosas en el salón donde esté sentado, comenzando por las letras del abecedario, por ejemplo: aparador, balda, cortina… Le podemos ayudar si vemos que se bloquea con una descripción del objeto, de dónde se encuentra o de cómo suena fonéticamente.
- Podemos proponerle juegos de palmadas: que cuando des una palmada, él de dos, cuando des dos el de 1 y cuando des tres no haga nada (si es muy complejo, simplificar haciendo sólo dos consignas).
ACTIVIDAD FÍSICA LIGERA
Seguro que hay actividades que le gustan según sus habilidades:
- Jugar al baloncesto con una bola de papel y una papelera, luego levantarse a cogerla y así cansarse físicamente.
- Intentar meter gol poniendo un par de objetos que nos sirvan de portería con algo que no pueda dañar nuestra casa (pelota blanda, bola de papel).
- Recoger cosas y de paso pasearse por la casa.
MÁS IDEAS…
- Pintar con acuarela.
- Hacer puzzles.
- Hacer alguna actividad de marquetería sencilla.
- Manualidades…
¿Y SI MI FAMILIAR YA NO PUEDE HACER ESTAS COSAS?
En este punto de la enfermedad, el mundo se experimenta fundamentalmente a través de los sentidos: tacto, el oído, la vista, el gusto y el olfato. Por ejemplo, se puede intentar:
- Poner su música favorita.
- Leer fragmentos de libros que sean significativos para la persona.
- Mirar fotos antiguas juntos.
- Preparar su comida favorita.
- Frotarle la piel con una crema con su esencia favorita.
- Cepillarle el cabello.
- Que vea cosas que le emocionaban ya sea fútbol, cuadros, fotos de los nietos, etc.
- Sentarse juntos en la terraza o cerca de una ventana en un día bonito.
¿QUÉ VAS A LOGRAR CON ESTAS ACTIVIDADES?
- Dar significado, propósito, alegría y esperanza a la vida de la persona.
- Aprovechar las habilidades y capacidades de la persona.
- Dar a la persona una sensación de normalidad.
- Involucrar a la familia y a los amigos
- Son dignas y apropiadas para adultos.
- Se centran en el proceso de aprendizaje y disfrute, no en el resultado final.
DIEZ PRINCIPIOS A TENER EN CUENTA.
Una de las terapias principales para el trabajo con personas con demencia es la terapia de la validación, elaborada por Naomi Feil (1993). Entre los principios de esta terapia hay que destacar que:
- Todas las personas son únicas y deben ser tratadas como individuales.
- Todas las personas tienen su valor, sin importar lo desorientadas que estén.
- Hay una razón detrás de cada comportamiento.
- La conducta no es una mera función de cambios anatómicos en el cerebro. Refleja una combinación de cambios físicos, sociales y psicológicos que tienen lugar a lo largo del ciclo vital.
- Las personas mayores no pueden ser forzadas a cambiar sus conductas. Solo las cambiarán si ellas mismas quieren cambiarlas.
- Las personas mayores deben ser aceptadas sin ser juzgadas.
- Cuando la memoria reciente falla, se trata de balancear la vida recuperando memorias antiguas. Cuando falla la vista, se usa la mente para ver. Si falla el oído, se escuchan sonidos del pasado.
- Los sentimientos dolorosos que son expresados, reconocidos y validados por un oyente de confianza disminuirán.
- Los sentimientos dolorosos ignorados o suprimidos ganarán fuerza.
- La empatía crea confianza, reduce la ansiedad y restaura la dignidad
¿Y NOSOTROS? ¿Y LOS CUIDADORES?
Ahora bien, no sólo hemos de lidiar con los problemas conductuales de nuestros seres queridos, sino también con los nuestros propios, pues vamos a sentir pena, rabia, frustración…
Eso también es normal, recuerda, esos pensamientos negativos son normales, no seas tan exigente contigo mismo.
Preocuparse también entra dentro de lo normal, pero demasiada preocupación nos puede llevar a sufrir ansiedad (ver artículo en este mismo blog).
Hay cosas que podemos controlar y cosas que no, así que centrémonos en lo que podemos hacer, en el día a día, qué vamos a hacer para comer, qué película me apetece ver, qué libro leo, a quién llamo para oír a otros y sentirlos cerca, etc.
Puedes optar por actividades relajantes y que te gusten; cuidarse es la mejor manera de cuidar a otros. Hay que llenar el vaso para poderlo ofrecer a otros.
Así que pide ayuda, haz ejercicio, oye música, lee; lo que más te guste.
Así conseguirás hablar calmado y seguro, que es muy necesario para no incrementar las conductas indeseadas.
BIBLIOGRAFÍA
Burgio, L. D. et al. (2001). Come talk with me: improving communication between nursing assistants and nursing home residents during care routines. The Gerontologist, 41, pp. 449-460.
Brodaty, H., Connors, M. H., Xu, J., Woodward, M., Ames, D. y PRIME study group. (2015). The course of neuropsychiatric symptoms in dementia: a 3-year longitudinal study. Journal of the American Medical Directors Association, 16, pp. 380-387.
Cohen-Mansfield J. (2001). Nonpharmacologic interventions for inappropriate behaviors in dementia: a review, summary, and critique. American Journal of Geriatric Psychiatry, 9, pp. 361-381.
Feil, N. (1993). The Validation breakthrough: simple techniques for communicating with people with “Alzheimer’s type dementia”. Baltimore: Health Professions Press.
Gallagher-Thompson, D., Tzuang, Y.M., Au, A., Brodaty, H., Charlesworth, G., Gupta, R., Lee, S.E., Losada, A., Shyu, Y-I (2012) International Perspectives on Nonpharmacological Best Practices for Dementia Family Caregivers: A Review, Clinical Gerontologist, 35:4, 316-355, DOI: 1080/07317115.2012.678190
Gitlin, L. N., Kales, H. C., & Lyketsos, C. G. (2012). Nonpharmacologic management of behavioral symptoms in dementia. JAMA, 308(19), 2020–2029. https://doi.org/10.1001/jama.2012.36918
IMSERSO (2005). Cuidado a las personas mayores en los hogares españoles. Madrid: IMSERSO.
James, I. (2014). The use of CBT for behaviours that challenge in dementia. En N. Pachana y K. Laidlaw, (Eds.), The Oxford Handbook of Clinical Geropsychology. Oxford: Oxford.
Kales, H. C., Gitlin, L. N. y Lyketsos, C. G. (2015). Assessment and management of behavioral and psychological symptoms of dementia. BMJ, 350. doi: http://dx.doi.org/10.1136/bmj.h369
Kolanowski A. M. y Garr M. (1999). The relation of premorbid factors to aggressive physical behavior in dementia. Journal of Neuroscience Nursing, 31, pp. 278-284.
Logsdon, R. G., McCurry, S. M., y Teri, L. (2007). Evidence-based psychological treatments for disruptive behaviors in individuals with dementia. Psychology & Aging, 22, pp. 28-36.
Montorio, I. y Losada, A. (2004). Una visión psicosocial de la dependencia. Desafiando la perspectiva tradicional. Boletín sobre el envejecimiento: Perfiles y Tendencias, 13. Recuperado de:
http://www.imserso.es/InterPresent1/groups/imserso/documents/binario/boletinopm13.pdf
Nogales-González, C., Losada, A., Márquez-González, M. y Zarit, S. H. (2014). Behavioral intervention for reducing resistance in care recipients to attending Adult Day Care Centers: a pilot study. Clinical Gerontologist, 37, pp. 493-505.
Olazarán, J., Agüera, L. F. y Muñiz, R. (2012). Síntomas psicológicos y conductuales de la demencia: prevención, diagnóstico y tratamiento. Revista de Neurología, 55, pp. 598-608.
https://www.alz.org/ayuda-y-apoyo/cuidado/actividades
https://www.alz.org/ayuda-y-apoyo/cuidado/cuidados-durante-la-etapa-final
Rodríguez-Pérez, M., Abreu-Sánchez, A., Rojas-Ocaña, M. J., & del-Pino-Casado, R. (2017). Coping strategies and quality of life in caregivers of dependent elderly relatives. Health and Quality of Life Outcomes, 15(1), 1–9. https://doi.org/10.1186/s12955-017-0634-8